热门
更多过去40年来,中国人群中的超重和肥胖比例迅速增加。《中国居民营养与慢性病状况报告(2020年)》数据显示:中国成人(≥18岁)的超重比例为34.3%,肥胖的比例为16.4%;6-17岁儿童青少年中,超重比例为11.1%,肥胖比例为7.9%;6岁以下儿童超重率为6.8%,肥胖率为3.6%。
超重和肥胖与中国人群中的主要非传染性疾病和过早死亡风险增加有关。系统地评估肥胖发生发展的影响因素和有效干预措施,有助于减轻肥胖负担,改善中国人口健康。
最新一期《柳叶刀-糖尿病及内分泌学》封面刊登了中国肥胖系列文章。在今天的内容中,我们介绍第一篇中的精华内容:中国肥胖的流行病学和决定因素。这篇文章详细阐述了中国人群的肥胖现状和趋势,以及日常生活中从饮食到睡眠等方方面面影响肥胖的因素。
研究通讯作者为华中科技大学同济医学院公共卫生学院潘安教授,华中科技大学同济医学院公共卫生学院潘雄飞博士、中国疾控中心慢病中心王丽敏教授为共同作者。

▲中国肥胖系列文章登上最新一期《柳叶刀-糖尿病及内分泌学》封面
适合中国人的超重和肥胖标准
世界卫生组织(WHO)标准将成人超重定义为体重指数(BMI)介于25.0-29.9 kg/m2,将肥胖定义为BMI≥30.0 kg/m2。但大量证据表明,中国人的体脂比例可能比较高,在相同BMI水平下,心血管风险和全因死亡率高于白人。
中国肥胖问题工作组建议将中国人群的超重和肥胖BMI临界值分别定义为24.0 kg/m2和28.0kg/m2。对于儿童青少年,特定性别和年龄的参考值如下表。
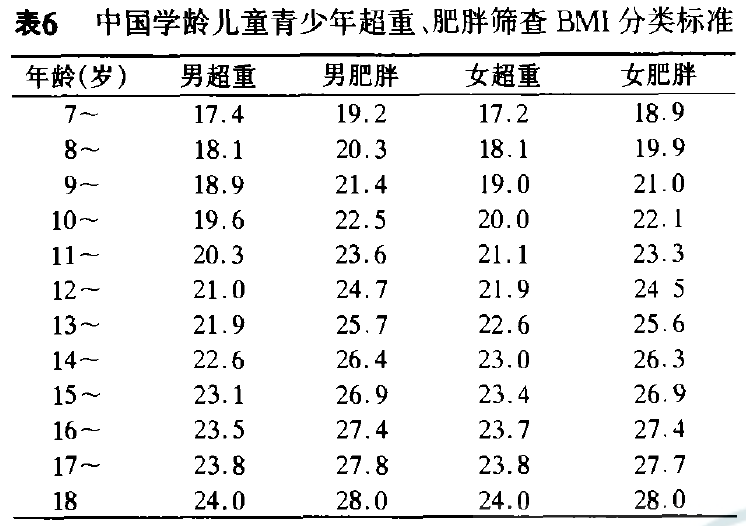
▲中国肥胖问题工作组建议的中国学龄儿童青少年超重、肥胖BMI标准
此外,腰围能够反映内脏脂肪,内脏脂肪与心血管疾病风险的关联独立于BMI。国际糖尿病联合会建议将中国人群中心型肥胖定义为男性腰围超过90 cm,女性腰围超过80 cm。在实际应用中,考虑到对代谢综合征风险的反映,男性腰围90cm和女性腰围85cm用得更多。
中国“胖人”越来越多,总数位于全球“前列”
基于中国国家营养调查(CNNS)、中国慢性病及其危险因素监测(CCDRFS)等多项调查研究数据,中国所有年龄段人群的平均BMI和腰围均呈稳定增长趋势。
以CNNS数据为例,中国≥18岁成人的平均BMI从1982年的20.9 kg/m2增加到2010-2012年间的23.6 kg/m2;同期中国男性平均腰围从80.0 cm增加到82.7 cm,女性平均腰围从76.4 cm增加到78.5 cm;超重肥胖率从1992年的20%大幅增加到2015-2019年期间的近50%。CCDRFS数据同样显示,10年来中国人整体BMI更高了。
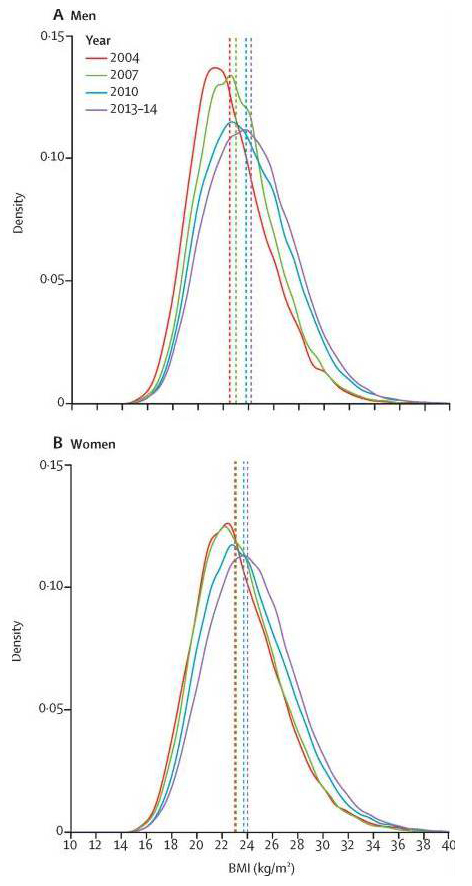
▲以CCDRFS数据为例,2004-2013年间中国男性(A)和女性(B)的BMI分布变化;BMI曲线整体向右(更胖)移动
无论采用中国标准还是国际标准,中国的超重和肥胖率都在迅速增加。根据2015年全球疾病负担研究的估算,根据WHO标准,中国的肥胖儿童数量最多,中国成人肥胖数量仅次于美国;如果使用中国标准,中国可能已经是世界上肥胖病例最多的国家。
中国人群的超重和肥胖还表现出了以下人口特点:
无论城乡地区,儿童和青少年中,男孩超重和肥胖患病率都高于女孩。
超重和肥胖的患病率随着年龄增长而增加,但到成年后期则略有下降,45–59岁人群中超重率(36.9%)和肥胖率(13.9%)最高。
城市地区人群的超重和肥胖率高于农村地区。
超重和肥胖率随着经济地位的改善而增加。
超重和肥胖对健康的影响
超重和肥胖已成为主要非传染性疾病的危险因素。在中国人群中进行的大量前瞻性研究为此提供了证据,超重和肥胖与多种疾病风险升高有关,包括高血压、2型糖尿病、冠状动脉心脏疾病、中风,以及乳腺癌、结直肠癌、子宫内膜癌、肝癌、卵巢癌和胰腺癌等癌症。
腰围过粗同样与这些疾病风险以及过早死亡风险有关。这种关联独立于BMI,甚至在BMI较低但腰围较粗的人群中,也观察到风险增加。
中国超重和肥胖的三大层影响因素
文章指出,肥胖既是一种慢性、复发性、进行性疾病,又是一种棘手的社会问题。从生物学上来看,这是由于饮食、身体活动和遗传易感性等个体因素导致的能量过剩的结果。同时,这些个人因素由致肥胖环境和更深远的社会系统性因素所驱动。
其中,个体水平的危险因素是在临床实践中解决肥胖症的关键目标,而更上游的两层因素同样不可忽视。
1. 系统性因素
经济发展和技术进步:农业和食品创新降低了食品价格,促进了食品消费;自动化让工作对体力活动的需求减少,与此同时,更多家用设备、电子产品让家庭活动和休闲娱乐也越来越“久坐”化。换言之,这让我们吃得多、动得少。
文化和观念影响:比如,老一辈人通常认为“大体型”更健康,尤其是在儿童中,大体重和体型通常被误认为是健康成长。比如,对孩子文化教育的投入,侧面导致青少年儿童运动不足。再比如,孕妇多吃少动被误认为对母婴有益,实则导致孕妇营养过剩、缺乏运动,导致孕妇本人和新生儿都超重。
2. 环境因素
系统性因素的影响反映在三大环境驱动因素上。
城市化:在城市中,饭店、包装食品制造和现代化零售业让外出就餐变得越来越普遍,并使人们接触大量的超加工食品和饮料。
城市规划和建筑环境:可能通过影响日常生活、工作和娱乐而构成肥胖风险。比如以机动车为中心的道路,对骑自行车、步行的支持下降等,影响了体育活动和锻炼的开展。
中国人群数据显示,拥有机动车与肥胖几率密切相关;居住环境人口密度高与超重风险增加有关,这种联系可能是由于拥有汽车和锻炼不足而引起的,而社区绿化水平较高则与肥胖风险降低有关。
食物系统和环境:快餐和包装、加工食品迅速增加,但营养价值并不高,超市和在线购物让人们吃零食越来越方便。此外,食物的烹饪方式也在悄然变化,蒸、烤或水煮食物摄入减少,不健康油炸食品摄入增加;外卖和外出就餐往往带来更多高脂、高盐、高糖食物的摄入,进而增加总热量摄入。

3. 个人危险因素
这些环境变化更是深刻地影响了大多人的日常生活。
饮食营养:数据显示,1982年-2012年间尽管中国人群的总热量摄入量有所减少(每天2491.3大卡减少到2134.8大卡),但脂肪供能百分比却从18.4%增加到31.5%,包括食用油的摄入量增加。
而且,尽管总热量摄入减少,但身体活动同样大幅减少,最终,仍然导致热量过剩。
此外,中国传统的以粗粮和蔬菜为主的植物性饮食已逐渐转变为西式饮食,动物性食物、精制谷物以及高度加工的高糖和高脂肪食物的消费量增加。其中,动物性食物的摄入量从1982年每天60.7克增加到2012年每天162.4克。
加工、包装食品和饮料的摄入量也不断上升。2012-2016年间,中国超加工食品和饮料的消费增长了2-3倍,从人均每年11.0kg和11.8kg增长至23.6kg和39.9kg。
身体活动减少:从1991年到2011年,成人的平均工作和家庭体育锻炼时间从每周427.8 MET-h下降到246.0 MET-h(MET指代谢当量,1 MET是休息时能量消耗率,4个MET就意味着4倍的休息时所消耗的能量),成人每天久坐时间从3.7小时增加到4.0小时。从2004年到2011年,男性和女性休闲运动所消耗的能量分别减少了36%和44%,久坐时间分别增加14%和12%。
缺乏运动和久坐的现象在中国儿童和青少年中也很普遍。2017年对超过13万名7-19岁学生的调查显示,2/3未达到WHO的建议(每天至少60分钟的中高强度锻炼),1/3没有达到每天看屏幕<2h的建议。

遗传易感性:针对东亚人群肥胖相关遗传因素,基于大型全基因组关联研究(GWAS)的三项重要荟萃分析共识别出26种与BMI相关的遗传变异。中国GWAS研究数据显示,在年轻(18-35岁)和中年(35-45岁)成人中,多基因风险评分与BMI密切相关,成年后期(45-65岁)的BMI则与成年早期的BMI间接相关。
值得注意的是,在东亚人中,鉴定出的所有26个遗传变异只能解释BMI变化的1.5%,这说明,遗传因素和生活方式因素之间的相互作用,可能比单纯的遗传易感性更重要。
社会心理因素:心理压力同样会导致异常的饮食行为和久坐的生活方式,进而增加肥胖风险。
值得关注的是,睡眠不足也是中国人群肥胖的危险因素。2011年,超过55%的3-17岁儿童和青少年睡眠不足;5.5%的18-44岁成人和11.9%的45-59岁成人平均睡眠少于7小时。一项随访8年的中国成人前瞻性研究显示,每天睡眠6小时或更短的人群,体重增加(≥5公斤)和中心型肥胖的风险要高于那些每天睡眠约7小时的人群。
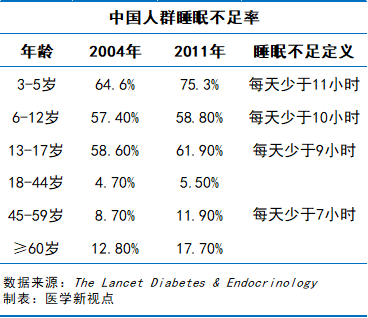
▲睡眠不足也是中国人群肥胖的危险因素
其他暴露因素:有些内分泌干扰化学物质也会影响人体肥胖风险,比如双酚A(BPA)和邻苯二甲酸酯的暴露与儿童和成人肥胖风险增加有关。味精(谷氨酸钠)也有潜在致肥胖作用,对超过1万名健康中国成人的研究显示,相比摄入量最低的20%人群,谷氨酸钠摄入量最高的20%人群超重或肥胖的风险增加了33%。
早期发育:生命早期的一些暴露也会影响超重和肥胖风险。比如在中国3岁以下的儿童中,胎儿巨大(体重≥4000g)与日后超重和肥胖的风险增加有关。中国孕产妇的肥胖率从2005年的5.0%增加到2014年的8.2%,而超重率从20.8%增加到24.9%。
小 结
总结来看,不健康饮食、久坐的生活方式等风险因素会导致超重和肥胖,而系统和环境因素进一步驱动了这些个人因素,加之遗传易感性、社会心理因素、暴露源等因素的影响同样加剧了肥胖。当前肥胖负担和健康影响不容小觑,文章指出,我们需要强有力的投入和改变,来解决引起肥胖的环境因素和个人风险因素。